パーキンソン病治療の歴史について
パーキンソン病は今から約200年前にイギリスの外科医であるJames Parkinsonが、振るえがあって体の動きが悪くなる患者さんに「振戦麻痺」という病名をつけて論文発表したことを契機に知られるようになりました。
しかしその後長い間その病態は明らかでなく効果的な治療法はありませんでした。
パーキンソン病の治療が行われるようになったのは1950年頃からで、実は最初に外科治療が開発されました。
これはパーキンソン病患者さんが脳外科手術を受けた際に外科医が誤って脳血管を傷つけてしまい、小さな脳梗塞をおこした結果、患者さんの振るえが治ったという事実が発端です。
その後視床破壊術、淡蒼球破壊術などの脳の一部を人為的に破壊するという手術が開発され、我が国でも行われていました。
これらの手術はうまく行えば劇的な症状の改善をもたらしますが、CTもMRIもないその時代には手術は難しく、リスクもかなり高かったと思われます。
その後1960年代になってパーキンソン病の病態が脳内のドパミン不足によることが明らかになってくると、治療薬としてレボドパが使われるようになりました。
この薬はパーキンソン病の患者さんに劇的な症状の改善をもたらしたのでその後外科治療は衰退し、薬物療法が主流になりました。
その後も様々な種類の薬が開発され現在に至っています。
しかし1990年代になり、やはり薬物療法のみでは症状のコントロールが難しい患者さんがあり、こうした患者さんに対して淡蒼球破壊術が再び見直されて行われるようになりました。
しかしやはり破壊術は怖い手術です。
その頃からそれに代わる治療法として脳破壊を行わず、より安全性の高い脳深部刺激療法(Deep Brain Stimulation; DBS)が開発されました。
DBSは日本でも2001年から保険適応になり、これまでに約1万人の患者さんが治療を受けています。
DBSとは

DBSは脳の深部を電気刺激して、その部位の機能を調整してパーキンソン病の症状を改善させる治療法です。
実際には図のように、脳内の特定の場所(パーキンソン病では視床下核または淡蒼球)に刺激電極を、前胸部皮下に刺激発生装置を埋め込み、それらを皮下の連結ワイヤーでつないで脳内の刺激を行います。
その仕組みは心臓のペースメーカーと似ており、脳のペースメーカーとも言われます。
過去の外科治療と最も違うことは、脳を壊さないことです。
したがって手術に伴う合併症が少なく、安全性が高いといえます。
また、体外からのリモコン操作により簡単に刺激条件を変更でき、患者さんの状態に合わせて最適な効果が得られるように調整できる利点があります。
DBSの適応について
パーキンソン病治療の基本は薬物療法です。
レボドパは薬物治療の主軸となる薬剤で多くの患者さんが服用していると思います。
商品名では、メネシット、ネオドパストン、マドパー、イーシードパールなどです。
ほとんどのパーキンソン病患者さんはこれらの薬を服用すると身体がすっと楽になることを経験されていると思います。
またこれらの薬がよく効くのがパーキンソン病の証拠のようなものです。
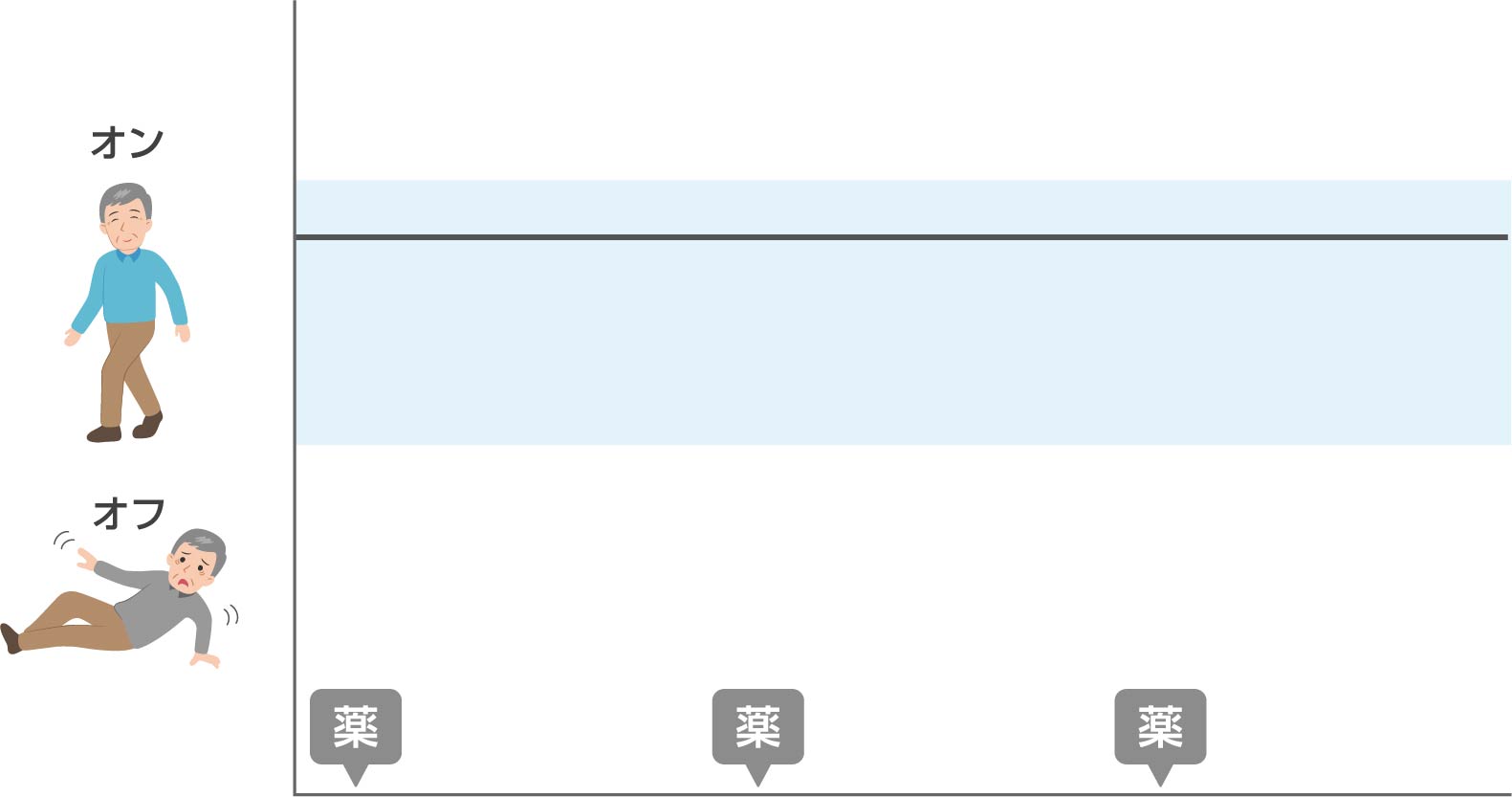
特に病初期には非常に薬がよく効くので1日に2~3回の服用でほとんど困らずに日常生活を送ることができます。
この時期を「ハネムーン期」と言います。
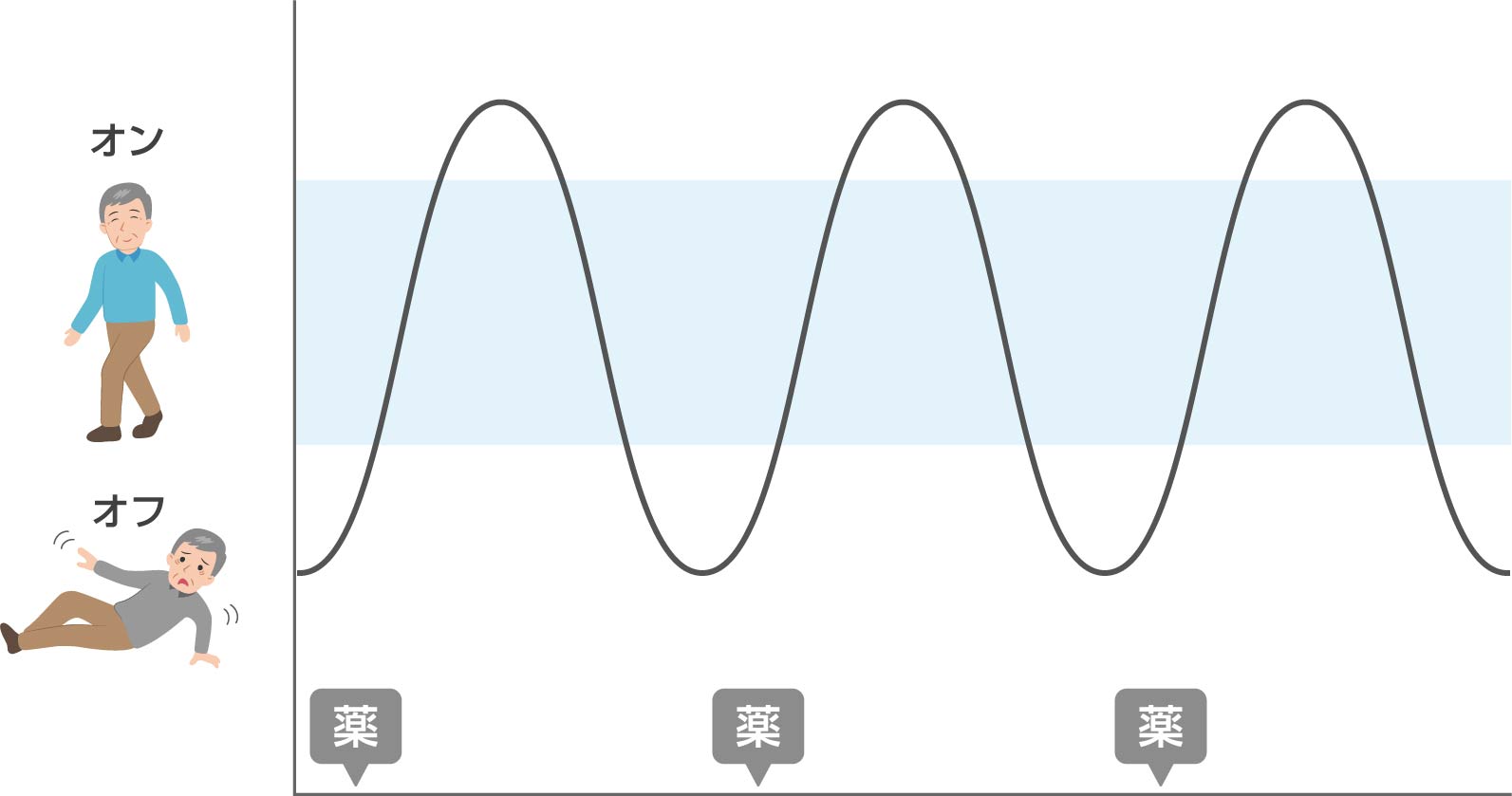
しかしその後病気の進行とともに徐々に薬が効く時間が短くなる「ウェアリングオフ現象」がみられるようになります。
それに対して神経内科の先生は通常レボドパの増量、頻回投与や各種補助薬の併用で対処します。
この時期は神経内科医の腕の見せ所でもあります。
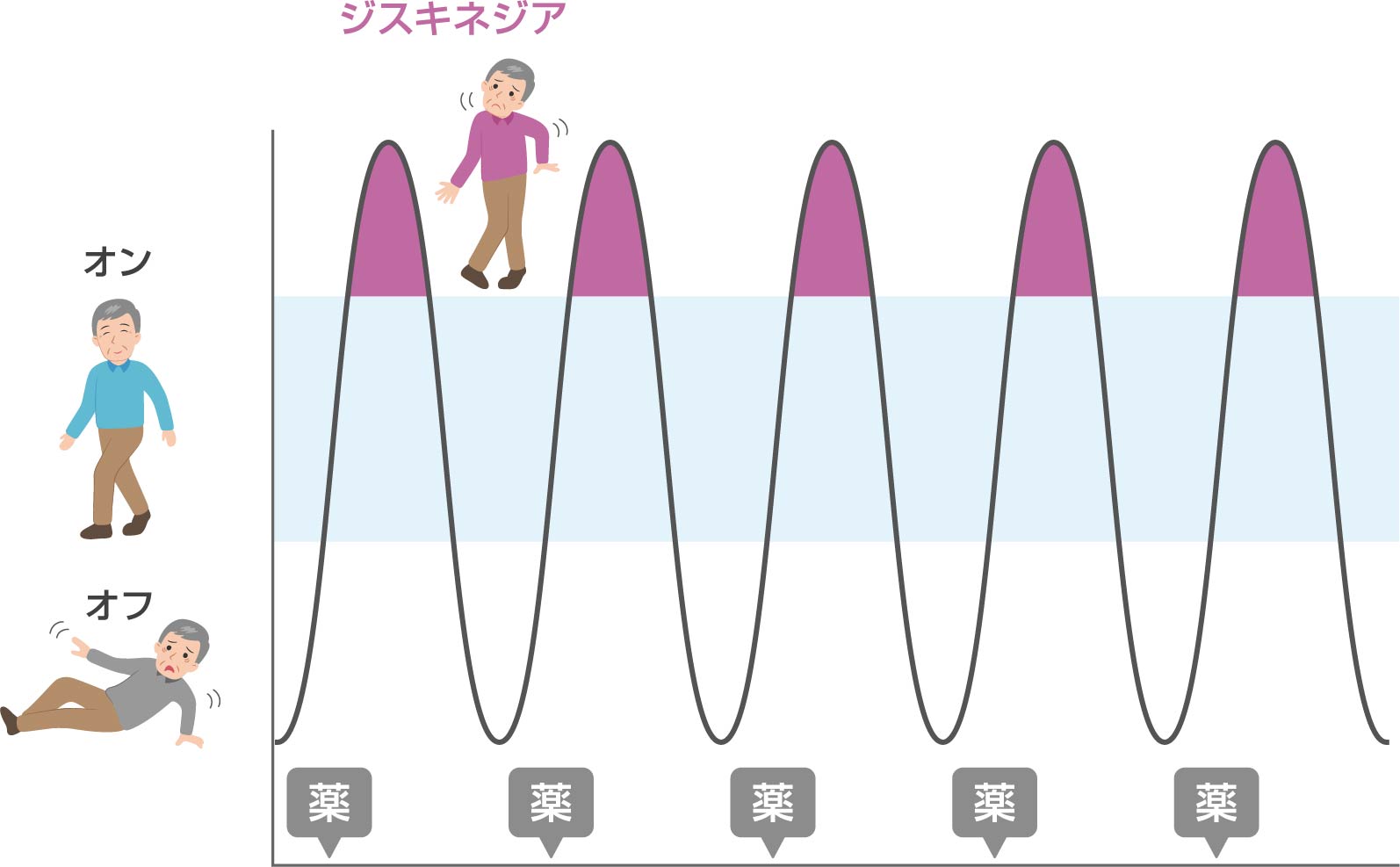
さらに進行期になるとウェアリングオフによる著明な症状の日内変動に加えてジスキネジアも出てきます。
ジスキネジアは抗パーキンソン病薬の長期服用に伴って起きる不随意運動で、自分の意思とは無関係に、頭、手、足、体が不規則にクネクネ動いてしまう現象です。
薬が効き過ぎた時に出現しやすい症状で、長期服薬による薬の副作用ともいえます。
この時期になると薬の増量はジスキネジアをさらに悪化させ、また薬の減量は無動、固縮などのオフ症状を悪化させることから薬剤調整が非常に難しくなってきます。
一般にこのような状態になった患者さんに対してDBSが考慮されます。
その他、震えがひどくて薬で十分な効果が得られない患者さんや、薬の副作用(幻覚や消化器症状)で十分な薬物療法ができない患者さんにもDBSが考慮されます。
DBSの効果、良くなる症状・良くならない症状
DBSによってパーキンソン病そのものを治すことはできませんが症状を改善させることはできます。
一般にDBSの効果はレボドパの効果と似ています。
レボドパは内服により胃腸から吸収されて血液循環により脳に運ばれて作用しますが、胃腸の調子や食事の内容によって吸収の程度がまちまちであるため、効果が不安定になることがあります。
また、脳に運ばれた薬は、脳内の必要な部位だけでなく様々な部位にも作用するため種々の副作用(ジスキネジア、幻覚など)の原因となります。

これに対してDBSでは、1日24時間作動して常に一定した効果を発揮するので、薬に比べて効き目が非常に安定しており、症状の変動が少なくなります。
特に夜中でも効いているので夜間の無動症状などでお困りの患者さんには特に有用です。
また、脳の特定の部位だけに作用するので副作用が起こりにくいのです。
DBSの効果としては左図に示すように薬剤オフ時(薬が切れたとき)の運動症状が改善し、ジスキネジアが軽減します。
その結果、オフ状態がなくなり1日中安定した状態になれます。
1日中常に動けるようになり、日常生活は格段に良くなります。
また視床下核のDBSでは術後に薬の服用量を大幅に減量できるというメリットもあります。
欧米では薬物療法単独とDBS+薬物療法を比較した臨床試験がいくつか行われています。
その結果、患者さんの運動症状や生活の質の改善においてDBSを併用した方がより優っていたという結果が報告されています。
ただしDBSでもすべての症状が改善されるわけではありません。
例えば、発声、嚥下、バランス障害など体軸症状という身体の中心の症状は薬でもDBSでも改善しにくい症状です。
また、薬が効いていても出ている症状も改善されないのでレボドパの効き目の悪い患者さんや、最も良い状態でも寝たきりのような患者さんにはあまり効果は期待できません。
| DBSが効く症状 | DBSが効かない症状 |
|---|---|
|
振戦(ふるえ) 筋固縮 無動・動作緩慢 症状の日内変動 ジスキネジア オフ時の痛み 内服薬の減量 |
言語障害 嚥下障害 姿勢反射障害(バランス障害) 薬剤オンでのすくみ足 自律神経症状 精神・認知症状 |
DBSの治療合併症について
DBSの治療合併症については手術による合併症と刺激による副作用があります。
DBS手術はけっして大手術ではありませんが、手術である限りは少ないながらリスクもあります。
最も心配なことは、脳内に電極を埋め込む際に脳の微小な血管を傷つけて脳内出血をおこすことです。
最近は手術機器の進歩により血管を避ける技術があり、出血の可能性は低く(1%以下)、たとえ発症しても重篤なことはほとんどありません。
それでももし起こった場合には麻痺などの後遺症を残すこともあります。
その他、どんな手術でも感染(創が化膿すること)の可能性があります。
現在、体内埋め込み式の医療機器は他にもたくさんあり、こうした治療では電極や刺激装置などの異物を体内に埋め込むために雑菌がつきやすいのです。
もちろん手術では抗生物質を使用しますがそれでも化膿することもあり、その場合には埋め込んだ装置を一旦取り外して再手術になることがあります。
手術を受けるにあたってはこれらのリスクについて主治医とよく話し合う必要があります。
刺激による副作用としては、構語障害やしびれなどがあります。
パーキンソン病の運動症状に対する効果をより高めようとして刺激を強めていくと周囲組織にも刺激が波及して副作用となります。
細かな刺激調整や最近ではディレクショナルリード(後述)の使用により多くの場合でこうした副作用を回避することができます。
また術後早期に気分の変化(軽躁状態)を示す患者さんがありますがほとんどの場合一過性です。


